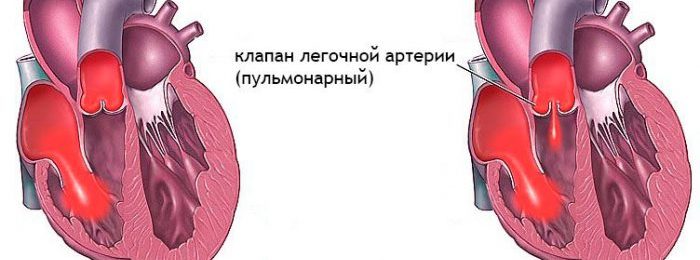
Легочная регургитация является патологией сердечной мышцы, которая возникает вследствие повышения давления в артериях легких. Это заболевание диагностируют редко, во многих случаях оно появляется у людей, перенесших сердечные болезни ранее. При появлении признаков регургитации требуется проведение диагностики, и часто удается определить наличие сопутствующих заболеваний и провоцирующих факторов развития патологии.
Что такое регургитация клапанов сердца?
Регургитация сердечных клапанов — патологический процесс в организме, при котором во время сокращения сердечной мышцы кровяной поток частично возвращается в тот отдел, из которого начинал движение. За счет этого происходит сбой в системе кровообращения, вызванный поражением сердечной мышцы.
Регургитация может затронуть любой из 4 сердечных клапанов:
- митральный;
- аортальный;
- пульмональный;
- трикуспидальный.
В зависимости от места поражения сердечной мышцы, а также от причин возникновения патологии, регургитация может быть осложнением сердечно-сосудистого заболевания или отдельной патологией, не представляющей угрозы для жизни.
Причины возникновения
СПРАВКА! Наиболее частой причиной возникновения патологии в сердечных клапанах является стремительное и значительное повышение давления в их артериях.
В зависимости от поражения того или иного клапана существуют причины развития каждого вида заболевания. Наиболее распространенным видом данной патологии является регургитация легочной артерии, появление которой провоцируют такие факторы:
- первичная и вторичная стадии легочной гипертензии;
- хронические и тяжелые заболевания легких;
- наличие коронарных патологий;
- тромбоэмболия легочной артерии;
- синдром Пиквика;
- эндокардит инфекционного характера;
- ревматическая болезнь сердца;
- поражения створок клапана легочной артерии;
- карциноидный синдром;
- применение инъекций с наркотическими веществами.
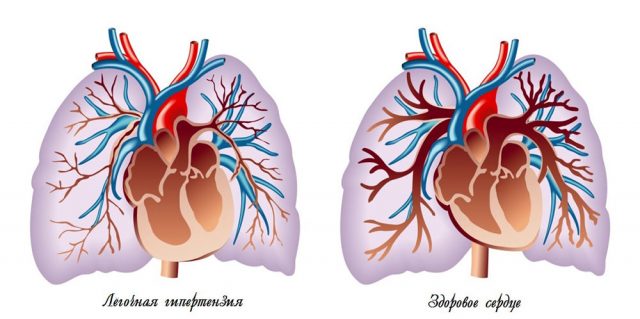
Регургитация митрального клапанного отдела возникает вследствие одной из таких причин:
- нарушениеработы и поражение сосочковых мышц;
- гипертрофиялевого желудочка;
- ИБС;
- эндокардит;
- ревматическиезаболевания;
- поражениямитрального клапана.
Возвращение кровяного потока в диастолическое состояние вследствие поражения трикуспидального сердечного клапана может возникнуть из-за причин, вызывающих регургитацию артерии легких и митрального клапана. Также к их перечню относятся:
- пролапс трикуспидального клапана;
- синдром Марфана;
- пороки клапанных створок и других приклапанных отделов;
- тяжелые травмы грудной клетки;
- долгосрочный прием активно действующих препаратов;
- кардиопатия;
- врожденные пороки сердца;
- непроходимость артерии легких.
Чаще всего трикуспидальная регургитация развивается в виде осложнения других видов данной патологии.
Симптомы
Пульмонологическая (легочная) регургитация 1 степени, которая наиболее распространена, часто проявляется бессимптомно. Развитие патологии может повлечь за собой возникновение симптоматики из-за осложнений и последствий нарушенного кровообращения, к которым относятся:
- проявления сердечной недостаточности;
- расстройства гемодинамического характера, возникающие вследствие значительного обратного потока крови и нагрузки на правый желудочек;
- развитие дистрофии правого желудочка сердца.
ВАЖНО! Важно знать, что регургитация на клапане легочной артерии продолжительное время может развиваться и провоцировать возникновение других сердечных заболеваний, даже если нарушения патологии гемодинамически незначимые или отсутствуют.
Сбои кровотока при 1-ой стадии регургитации проходят в умеренном темпе и не перегружают сердце, что исключает гемодинамические сбои. Такое развитие болезни чаще всего проходит при приобретенной регургитации.

Врожденная патология артерии легких уже в детском возрасте сопровождается внешними признаками, часто присутствующими при заболеваниях сердца. Внешняя симптоматика регургитации сердечных клапанов проявляется в виде:
- цианоза —синюшности и побледнения кожных покровов;
- одышки, затруднений с дыханием;
- приступов аритмии;
- возникновения отечности;
- увеличения объемов печени.
Такие признаки развития патологического процесса сердечной мышцы проявляются только при его стремительном развитии. Физиологическая регургитация на клапане легочной артерии, к которой относят только 1-ю стадию болезни, не опасна для здоровья. В этот период важно пройти диагностику и приступить к терапии, предупреждающей развитие симптоматики и осложнение регургитации.
Поражения митрального и трикуспидального клапанов также не имеют ярко выраженной симптоматики, и продолжительный период могут не доставлять больному каких-либо неудобств и болезненных ощущений. При этом отсутствие лечения провоцирует развитие сердечной недостаточности, при которой уже появляются все сопутствующие внешние признаки и нарушения работы сердца.
Стадии заболевания
В зависимости от пораженного участка сердца регургитация сердечных клапанов делится на 4 основных типа (согласно названиям и количеству клапанов), каждый из которых проходит 4 стадии:
- 1-я стадия не имеет симптоматики, из-за чего выявить ее возможно только в ходе диагностики.
- 2-я стадия, при которой возникают первые признаки патологии, объемы обратного потока крови умеренные, скорость развития заболевания увеличивается.
- 3-я стадия, которая характеризуется значительным усилением симптоматики, объемы обратного кровяного потока становятся большими и ведут к развитию гипертрофии правого желудочка.
- 4-я стадия, переходящая в хроническую форму патологии, при которой симптоматика становится ярко выраженной и тяжелой, развиваются заболевании сердечной мышцы, последствия являются необратимыми.
Легочная регургитация может быть как врожденной, так и приобретенной патологией, в связи с чем продолжительность каждой стадии может отличаться: чем раньше возникла болезнь, тем скорее она будет развиваться. Особо важно учесть это во время беременности и родителям новорожденных и младенцев. Рекомендуется в первые месяцы после рождения малыша пройти диагностику, чтобы предотвратить развитие патологии.
Регургитация у детей
Диагностировать легочную регургитацию возможно до появления ребенка на свет, при этом патология не является противопоказанием к родам и в большинстве случаев не осложняет течение беременности.
У новорожденного малыша врожденная регургитация проявляется внешне в первые дни после рождения такими признаками:
- синюшность кожных покровов;
- появление одышки, трудностей с дыханием;
- развитие недостаточности в правом желудочке.
ВНИМАНИЕ! Детям, страдающим патологией в острых и тяжелых формах, иногда не удается избежать летального исхода. Беременной женщине важно своевременно пройти диагностику и при первой возможности начать лечение, чтобы сохранить здоровье ребенка.
Диагностические мероприятия
К диагностическим мероприятиям рекомендуется прибегать регулярно, чтобы предотвратить развитие осложнений и патологий, сопутствующих легочной регургитации. Первые признаки патологии требуют незамедлительного обращения к специалистам и обязательного прохождения обследований.
К мерам диагностики относят следующие:
- Ультразвуковое исследование (УЗИ) сердца, позволяющее определить состояние сердечных клапанов, а также работоспособность сердца, его размеры и структуру.
- Эхокардиография (ЭхоКГ), результаты которой позволяют узнать о характере кровотока по сосудам и сердечным полостям, что помогает определению степени регургитации.
- Электрокардиограмма (ЭКГ), которая дает возможность установить наличие регургитации артерии легких и других развивающихся и имеющихся аномалий сердечных клапанов.
- Осмотр и опрашивание у врача, которые помогут уточнить стадию течения патологического процесса, установить сопутствующую симптоматику и возможные причины возникновения заболевания.
- Изучение врачом анамнеза пациента, в котором поможет определению причины патологии информация о перенесенных сердечно-сосудистых заболеванияхи операциях сердечного отдела.
- Допплерография (как отдельное исследование или как часть УЗИ), по результатам которой можно узнать о возможных нарушениях кровяного давления.
- Кардиография, позволяющая определить расстройства сердечного ритма, проконтролировать приступы аритмии.

- Сдача анализа крови, результаты которого позволяют определить содержание глюкозы, холестерина и антител в крови, установить наличие инфекций и воспалительных процессов миокарда.
- Рентгенография грудной клетки, по результатам которой можно установить заболевания легких, их отечность, а также развитие гипертрофии правого желудочка, возникающей вследствие регургитации.
- Катетеризация сердца, позволяющая выявить наличие ишемической болезни сердца, провоцирующей развитие патологии.
ВАЖНО! Для беременных женщин допустимо прохождение только ультразвуковой диагностики, этого достаточно для подтверждения врожденной регургитации у ребенка.
Лечение и прогноз
Начинать лечение регургитации легочной артерии необходимо только после устранения ее основной причины. Его схема должна учитывать наличие у пациента других хронических заболеваний и патологий сердечно-сосудистой системы, в частности, сердечной недостаточности и врожденных пороков сердца. Первое, что необходимо для больных с любой степенью течения болезни — постоянный контроль врача-кардиолога.
Физиологические стадии патологии требуют медикаментозного лечения, действие которого направлено на нормализацию кровотока и излечение аритмии и недостаточности кровообращения. В перечень необходимых препаратов для предупреждения развития и лечения тяжелых и острых форм заболевания включают:
- Мочегонные средства и диуретики —для выведения лишней жидкости и предупреждения развития осложнений путем снижения нагрузки на организм («Фуросемид», «Лазикс», «Трифас»).
- Ингибиторы АПФ —для нормализации кровяного давления («Каптоприл», «Моноприл», «Лизиноприл»).
- Антагонисты ангиотензина-2— применяют только при наличии противопоказаний к приему ингибиторов АПФ («Кандесартан», «Ирбесартан», «Диован»).
- Нитраты, вазодилататоры и сердечные гликозиды —для снижения нагрузки на правый желудочек сердца («Кардикс», «Оликард», «Нитроминт»).
- Антиаритмические препараты —для снижения или повышения частоты сердечных сокращений («Лидокаин», «Хинидин», «Ритмонорм»).
- Метаболические средства —для инициации репаративных и энергообменных процессов в волокнах миокарда («Апилак», «Глицин», «Милайф»).
- Бета-адреноблокаторы —применяют при гипертонии («Карведилол», «Надолол», «Лабеталол»).
СПРАВКА! Курс и продолжительность приема препаратов назначает врач. При наличии сопутствующих инфекций и заболеваний в терапевтический курс включают прием препаратов для симптоматического лечения. Для 1-й степени заболевания консервативного лечения достаточно.
Действенный и необходимый метод терапии при наличии стремительно развивающейся регургитации 2–4-й стадий — хирургическое вмешательство. Операции разделяют на 2 типа:
- Восстановление работоспособности сердечного клапана.
- Пластика и замена сердечного клапана при невозможности восстановления его функциональности.
В случае крайней стадии регургитации артерии легких с сопутствующими нарушениями гемодинамики врачи могут прибегнуть к пересадке сердца и легких.
Прогноз жизни при патологии в большинстве случаев благоприятный при проведении своевременной диагностики и лечения. Также рекомендуется вести здоровый образ жизни.
Врожденные случаи регургитации без оперативного вмешательства часто имеют неблагоприятный прогноз, ведут к летальному исходу.
Заключение
Легочная регургитация может возникнуть после ранее перенесенных заболеваний сердца, а также при развитии сердечно-сосудистых патологий. Из-за отсутствия симптомов в начале заболевания важно регулярно проходить диагностику, при которой возможно обнаружить и предупредить развитие симптоматики, осложнений.
Своевременное установление диагноза, а также поддержание терапевтического режима в большинстве случаев позволяет не только сохранить жизнь пациента, но и продлить ее.